作者 苏州大学附属第三医院 常州市第一人民医院 向立丽 顾伟英 杨斌 徐仁芳 王小松 陈铜兵
病历摘要
患者男,25岁。因“反复发热伴咳嗽4个月余,加重3 d”于2011年11月5日入我院。患者自2011年7月始反复出现发热,伴咳嗽,少量咳痰,无咯血、胸痛,无呼吸困难,无乏力、盗汗,为求进一步诊治收入我院。既往史、个人史和家族史无特殊。入院体检:体温38.6℃,脉搏111次/min,呼吸20次/min,血压111/55 mm Hg(1 mm Hg=0.133 kPa);消瘦体形;神志清楚,精神萎靡,中度贫血貌,全身黏膜无黄染,未见出血点、皮疹,全身浅表淋巴结未触及肿大;两肺呼吸音粗,未闻及干湿啰音;心脏和腹部检查未见异常;四肢检查无异常。
诊治经过
入院后查血常规:WBC 12.24X 109/L,Hb 57.9 g/L,血小板计数(PET)755 X 109/L,中性粒细胞9.93 X109/L。肝功能:白蛋白17.5g/L,球蛋白56.3 g/L,胆碱酯酶285 U/L,钙1.97 mmol/L,TC 2.3 mmol/L,HDL 0.40mmol/L,LDL 1.26 mmol/L。C反应蛋白(CRP)49.9 mg/L。凝血功能:PT 18.5 s,APTT 41.0 s,Fb 5.33 g/L,凝血酶时间(TT)23.4 s。ESR 23 mm/lh。3次血培养及3次痰培养病因学均为阴性。免疫功能:IgG 34.80 g/L,IgA 7.02 g/L。
血清蛋白电泳提示多克隆免疫球蛋白增多。JAl(2V617F突变检测阴性。自身抗体全套(抗核抗体、抗Sm抗体、抗RNP抗体、抗SSA抗体、抗SSB抗体、抗J0.1抗体、抗SCL70抗体)、抗dsDNA、关节炎(类风湿因子、抗核周因子抗体、抗角蛋白抗体、抗CCP抗体)及血管炎(抗内皮细胞抗体、抗中性粒细胞胞浆抗体、抗磷脂抗体)全套检查无异常。结核抗体阴性。肿瘤抗原检查未见异常。溶血试验Coomb’s试验阴性。CD55-,CD59-。T细胞亚群检测未见明显异常。
骨髓细胞染色体核型无异常。胃镜、全结肠镜检查无异常。心脏及腹部超声检查未见异常。胸部高分辨率CT(HRCT)未见异常。骨髓穿刺结果:有核细胞、粒系、红系增生活跃,淋巴细胞占o.28,形态规则,未见异常;巨核细胞全片110个,成熟阶段为主,易见产血小板巨核细胞,血小板成堆成簇多见;未见异常细胞及寄生虫;骨髓象符合血小板增多症,NAP积分162,NAP阳性率84%。骨髓活检:造血:脂肪约50%:50%,三系造血细胞轻度增生低下,Alip(一),散在淋巴细胞、浆细胞浸润。中腹部CT检查示:腹膜后软组织密度灶,考虑后腹膜肿瘤,神经源性肿瘤可能性大;肾动脉CT血管造影(CTA)检查未见肾动脉主干及分支结构异常,无肾动脉狭窄及其周围组织器官侵犯(图1)。
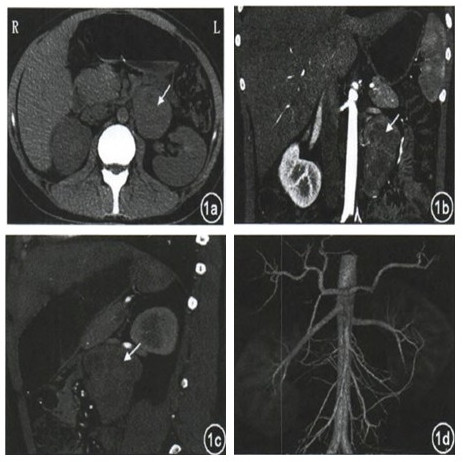
图1 中腹部CT示后腹膜软组织肿块影,大小约5.7 cm x4.7 cm,平扫密度不均匀(箭头所示),肾动脉CT血管造影(CTA)未见异常 1a 平扫结果 lb 冠状位动脉期 1c 矢状位静脉期 1d 肾动脉CTA
诊断:血小板增多症、呼吸道感染、后腹膜肿块性质待定、低蛋白血症、继发性贫血。给予经验性“头孢地嗪钠”、“万古霉素”抗感染治疗,对乙酰氨基酚对症退热处理,输注白蛋白支持治疗,予以羟基脲化疗,并辅以保肝、保心、保胃等对症支持治疗,动态监测PLT计数进行性增高至822 X 109/L,且进行性贫血,Hb降至64 g/L,多次复查白蛋白20 g/L左右,ATPP延长,胆碱酯酶进行性下降。泌尿外科会诊后考虑严重低蛋白血症,PT18.5 s为明显手术禁忌证,暂不宜行手术治疗。建议患者行正电子发射计算机体层成像CT(PET-CT)检查明确后腹膜肿块良恶性,行PET.CT检查见腹主动脉左旁左肾门前下方氟脱氧葡萄糖(FDG)代谢异常增高灶(肿块边缘光整、境界清晰),倾向恶性病变(间叶来源?),转泌尿外科手术切除后腹膜肿块,明确肿块性质。
临床讨论
杨斌医师(血液科) 患者为青年男性,既往无慢性病史。因“反复发热伴咳嗽4个月余”入院,伴消瘦,无咯血、胸痛,无呼吸困难等不适。病程中多次检查提示:贫血、血小板增多、严重低蛋白血症、多克隆球蛋白增多、凝血功能异常,骨髓涂片提示血小板增多,无异常浆细胞,影像学检查提示后腹膜肿块,JAK2V617基因突变阴性。诊断上考虑继发性血小板增多症、呼吸道感染、低蛋白血症、继发性贫血。
结合此患者,从以下几个方面分析:(1)骨髓增殖性疾病:患者有发热、贫血、体重减轻等表现,血常规及骨髓涂片均提示血小板增多,考虑是否有原发性骨髓纤维化或原发性血小板增多症可能,但体检未及浅表淋巴结及肝脾肿大,骨髓活检未见纤维组织明显增生以及巨核细胞增生并呈显著异常改变,JAK2V617F突变检测阴性不支持骨髓增殖性疾病。(2)淋巴瘤:该疾病以无痛性、进行性淋巴结肿大为典型表现,常伴有发热、贫血、消瘦及肝脾肿大,部分患者结外侵犯,表现为肿块,甚至继发多克隆免疫球蛋白增多或自身免疫性溶血性贫血,骨髓活检可见典型的R-S细胞或不典型的淋巴瘤细胞,确切诊断依据淋巴结活检或结外肿块活检,本例待术后病理报告明确鉴别诊断。(3)Castleman病:患者有发热、贫血、体重减轻、低蛋白血症,血清蛋白电泳提示多克隆免疫球蛋白增多,均符合多中心型Casfleman病的表现,但患者无淋巴结、肝脾肿大,诊断依据不充分。(4)自身免疫病:患者自身抗体全套、抗dsDNA阴性,关节炎及血管炎全套检查无异常,甲状腺功能未见异常可排除自身免疫病。(5)消化道肿瘤:患者病程中体重下降,伴贫血、低蛋白血症,虽无消化道症状,仍需考虑是否存在消化道肿瘤的可能,行肿瘤抗原、腹部B超及胃肠镜检查均未见异常,不支持该诊断。综上所述,患者目前诊断血小板增多考虑继发性,后腹膜肿块性质不定,建议泌尿外科手术切除后腹膜肿块明确病理诊断。
王小松医师(核医学科) PET-CT示骨髓髓腔放射性摄取均匀性增高,CT平扫示骨骼未见明显骨破坏及不规则密度异常增高影。PET显像示脾脏放射性摄取均匀性增高;腹主动脉左旁左肾门前下方见不规则团块状异常放射性浓聚影,放射性稀疏/缺损影大小约为5.5 cm×4.7 cm,长度约7 cm,CT平扫示脾肿大,腹主动脉左旁左肾门前下方见不规则软组织肿块影,边缘光整,境界清晰。根据PET.CT检查结果:(1)所见骨骼髓腔(颈、胸、腰椎锥体、肋骨、胸骨、双侧髋骨)、脾脏FDG代谢均匀性增高,考虑血液系统疾病。(2)腹主动脉左旁左肾门前下方FDG代谢异常增高灶(肿块边缘光整、境界清晰),倾向恶性病变(间叶来源?)(图2)。
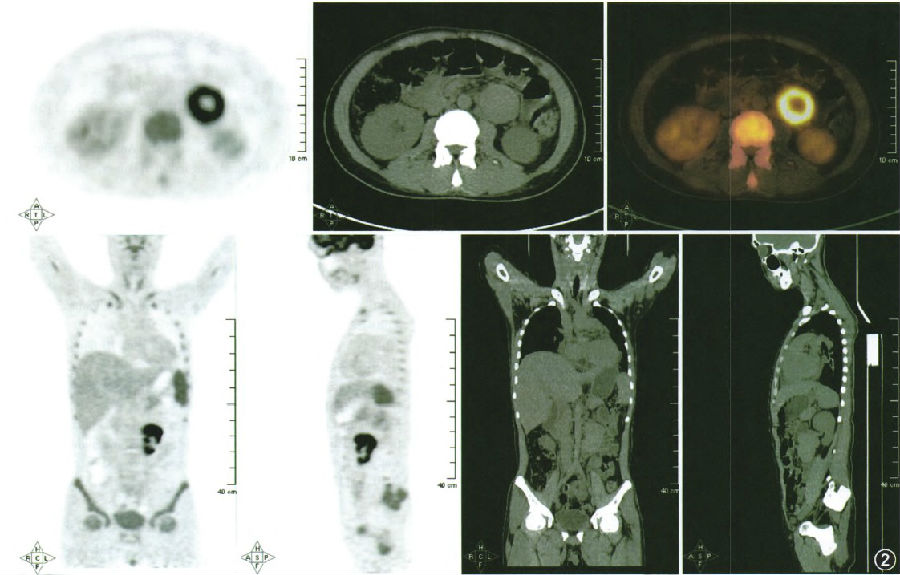
图2 不同平面和体位可见腹主动脉左旁左肾门前下方氟脱氧葡萄糖代谢异常增高
后腹膜肿块的PET-CT鉴别诊断:(1)间叶组织来源:常见的有纤维瘤(肉瘤)、脂肪肉瘤、平滑肌肉瘤、血管瘤、淋巴管瘤等,病灶部位FDG代谢增高,肿块边缘光整,界限清楚。(2)淋巴组织来源:以恶性淋巴瘤常见,淋巴结及结外器官多呈FDG高摄取。(3)神经组织来源:以神经鞘瘤、神经纤维肉瘤多见,局灶性FDG代谢活跃,肿块境界清楚。请泌尿外科医师会诊,手术切除肿块明确病理诊断。
徐仁芳医师(泌尿外科) 从患者的临床和影像结果来看,考虑腹膜后肿瘤(左侧),恶性肿瘤可能性大,肿瘤性质需行术后病理检查明确。于2011年12月3日全麻下行后腹膜肿瘤切除术,触及左肾内下前方有一质硬肿块,约8.0 cm×5.0 cm×5.0 cm,上极与肾血管紧贴。肿瘤有较多营养血管及丰富淋巴管。术后患者体温恢复正常,第8天复查血常规:WBC 8.20 X 109/L,Hb 120 g/L,PLll 495 X 109/L。肝功能:白蛋白29.2g/L,球蛋白44.9 g/L。凝血功能:PT15.7S,Fb 4.66 g/L。术后肿瘤组织病理报告:结合HE形态、免疫组化结果考虑为血管瘤样纤维组织细胞瘤(AFH)。肿瘤组织外周有明显胶原化的后壁“外壳”伴淋巴组织聚集,肿瘤组织内部也可见明显胶原化的纤维分隔及淋巴细胞、浆细胞聚集成片,肿瘤细胞核淡染,染色质稀疏,有小核仁,部分结节形态不规则,可见核沟,胞浆较丰富,成片状或结节状排列。
免疫组化:肿瘤细胞核固缩指数(KPI)部分+、上皮膜抗原(EMA)大部分+、CD163+、CD99+、结蛋白(Des)个别+、平滑肌肌动蛋白(SMA)一、S-100部分+、CD1a-、CD21-、CD23-、细胞角蛋白(CK)-、癌胚抗原(CAM5.2)-、CD30+、间变性淋巴瘤激酶蛋白1(ALKl)-、CD43-、淋巴细胞共同抗原(LCA)-、CD3-、CD7-、CD20-、CD15-、抑制素一、潜伏膜蛋白1(LMPl)-、Ki-67+(10%),网状纤维染色示网状纤维大多围绕单个核细胞。术后1个月复查血常规:WBC 7.8 X 109/L,Hb 126 s/L,PLT155×109/L。肝功能:白蛋白38.1g/L,球蛋白35.9 g/L。凝血功能:PT 12.0 s,Fb 2.89 g/L。患者体重增加5 Kg。术后3个月复查腹部CT未见异常。现随访6个月余,患者病情平稳。
陈铜兵医师(病理科) AFH是一种少见病,容易漏诊和误诊。其病理特点:(1)肿瘤细胞为纤维母细胞和组织细胞样细胞,常呈结节状增生,细胞内偶有含铁血黄素和脂质。(2)肿瘤内见多灶性出血性囊腔,但无内皮细胞被覆。(3)瘤组织内或周围有较多的慢性炎性细胞浸润,主要是淋巴细胞和浆细胞。(4)瘤体周边常围有由慢性炎性细胞与纤维胶原组织形成的纤维性厚壁假包膜。免疫组化特点:50%-60%同时表达结蛋白、上皮细胞膜抗原,CD68、CD99常为阳性。CD21、CD35和S-100蛋白常不表达。本例病理表现符合AFH(图3)。
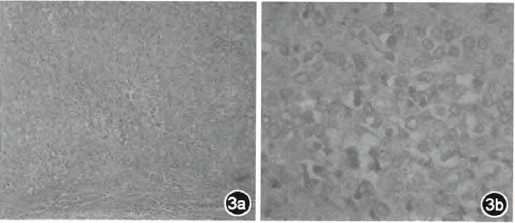
图3 肿瘤组织活检结果 3a 纤维性厚壁假包膜形成 HE X 100 3b 淋巴细胞和浆细胞浸润 HE x400
顾伟英医师(血液科) 本例患者以发热、咳嗽起病,辅助检查提示PLT增高,Hb及白蛋白降低,APTT延长,首先考虑常见病,并进一步行相关检查逐一排除,最后中腹部CT发现后腹膜占位性病变,PET-CT检查倾向恶性病变,病理诊断为AFH。AFH又称血管瘤样恶性纤维组织细胞瘤(AMFH),是一种少见的低度恶性潜能的软组织肿瘤,好发于儿童和青少年,国内仅见少数的个案报道,其最常见的发病部位为四肢真皮深部和皮下组织,其次为躯干和头颈部。AFH为中间型肿瘤,发生在后腹膜比较少见。
本病的发病机制尚不完全清楚,但遗传学研究显示,多数是由于t(12;22)(q13;q12)和t(2;22)(q33;q12),分别产生EWSRl/ATFl和EWSRl/CREBI融合基因,少数是由于t(12;16)(q13;p11),产生FUS/ATFl融合基因,这些融合基因除可抑制肿瘤细胞的发育和分化外,还可能促进肿瘤细胞的增殖。临床上主要表现为无痛性缓慢生长的结节状、多结节状或囊性肿块,常被误认为血肿或血管瘤,也可表现为全身性症状,如发热、贫血、体重减轻、多细胞性丙种球蛋白病和淋巴结病。故诊断时要注意与血管瘤、恶性纤维组织细胞瘤等疾病鉴别。目前认为局部扩大切除术是AFH最恰当的治疗,需密切随访,如复发还可以考虑再次手术和放疗、化疗等综合治疗,仍能取得良好的预后。本例主要临床特征为发热、贫血、血小板增多、低蛋白血症及腹膜后肿块,经手术治疗后临床症状消失,血常规、肝功能及凝血功能等各项指标逐渐恢复正常。
本病诊治过程启示:(1)在常见病不能解释疾病病情的情况下,要考虑罕见病,常规检查无法发现病变或明确疾病性质时,需选择敏感的检查方法,如CT及PET-CT。(2)提高对AFH的认识,其发生在后腹膜少见。(3)当检查发现肿瘤占位时,应与相关科室密切合作,制定出最佳的治疗方案。(4)病理学检查仍是诊断肿瘤的金标准。
病例来源:中华内科杂志
注:本网所有转载内容系出于传递信息之目的,且明确注明来源和/或作者,不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理,所有内容及观点仅供参考,不构成任何诊疗建议,对所引用信息的准确性和完整性不作任何保证。
扫描二维码,关注微信公众号

扫描二维码,下载APP到手机
